CNM365 Chào ngày mới 20 tháng 5 Wikipedia Ngày này năm xưa. Quốc khánh tại Cuba (1902) và Đông Timor (2002). Năm 453 – Trong cuộc nổi dậy chống anh trai là Lưu Thiệu, Lưu Tuấn xưng đế, sau đó chiếm hoàng cung Lưu Tống và sát hại Lưu Thiệu.Năm 1941 - Thế chiến thứ hai: Quân Đức thả lính dù xuống đảo Crete, mở màn trận chiến trên đảo với quân đội Đồng Minh.Năm 1969 – Chiến tranh Việt Nam: Trận Đồi Thịt Băm tại Thừa Thiên kết thúc, Quân lực Hoa Kỳ chiếm ngọn đồi nhưng phải bỏ lại vị trí này một tháng sau đó. Năm 1972 – Tưởng Kinh Quốc nhậm chức Tổng thống Trung Hoa Dân Quốc. Năm 1983 – Luc Montagnier (hình) công bố phát hiện của ông về virus HIV gây bệnh AIDS trên tạp chí Science, là công bố đầu tiên về virus này.
Luc Montagnier
Bách khoa toàn thư mở Wikipedia
| Luc Montagnier | |
|---|---|

Luc Montagnier, 1995
|
|
| Sinh | 1932 Chabris, Pháp |
| Quốc tịch | |
| Ngành | Virus học |
| Nơi công tác | Viện Pasteur |
| Nổi tiếng vì | Tìm ra HIV |
| Giải thưởng | Giải Nobel Sinh lý và Y khoa 2008 |
Tiểu sử
Luc Montagnier sinh năm 1932 tại Chabris thuộc miền Trung nước Pháp. Ông theo học ngành y dược tại Poitiers và Paris trước khi trở thành nghiên cứu viên tại Đại học Khoa học Paris (Faculté des sciences de Paris) ở tuổi 23. Năm 1960 ông bắt đầu nghiên cứu về virus tại Trung tâm Nghiên cứu Khoa học Quốc gia Pháp (CNRS). Năm 1963 Montagnier tìm ra cơ chế phân chia của ARN tại Carshalton, Anh, ông tiếp tục nghiên cứu về loại virus này tại Viện Curie ở Pháp. Năm 1983, cùng với hai đồng nghiệp Jean-Claude Chermann và Françoise Barré-Sinoussi, Luc Montagnier đã công bố phát hiện về loại virus mới, virus HIV, tác nhân gây ra bệnh AIDS.Từ năm 1991 đến năm 1997, ông là trưởng bộ phận nghiên cứu AIDS và retrovirus tại Viện Pasteur ở Paris. Từ năm 1997 đến năm 2001 Montagnier là giáo sư ngành sinh học tế bào tại Queens College, Đại học New York.
Giải thưởng
Luc Montagnier từng giành nhiều giải thưởng khoa học cao quý như Huy chương bạc của CNRS (Médaille d'argent du CNRS), Giải Y học Louis-Jeantet (1986), Giải Lasker hay Giải thưởng Nhật Bản. Ông cũng được trao Bắc đẩu bội tinh cấp chỉ huy (commandeur) và là thành viên của Viện Hàn lâm Khoa học Pháp. Năm 2008, cùng với hai nhà khoa học Françoise Barré-Sinoussi và Harald zur Hausen, ông đã được trao Giải Nobel Sinh lý và Y khoa cho công trình phát hiện ra virus HIV.Tham khảo
Liên kết ngoài
- Bài viết về việc phát hiện ra virus HIV trên trang của Viện Pasteur
| Wikimedia Commons có thêm thể loại hình ảnh và tài liệu về Luc Montagnier |
|
||||||||||
HIV
Bách khoa toàn thư mở Wikipedia
Bài này viết về virus. Đối với bài về bệnh do virus này gây ra, xem HIV/AIDS.
| HIV | |
|---|---|
 Hình ảnh HIV-1 (xanh lục) quét từ kính hiển vi điện tử. |
|
| Phân loại virus | |
| Nhóm: Nhóm VI (ssRNA-RT) | |
| Họ (familia) | Retroviridae |
| Chi (genus) | Lentivirus |
| Loài | |
|
|
HIV lây nhiễm vào các tế bào quan trọng trong hệ thống miễn dịch của con người như lympho bào T có tính bổ trợ (cụ thể là những tế bào T - CD4+), đại thực bào và tế bào tua.[3] Nhiễm HIV làm giảm mạnh số lượng tế bào CD4+ thông qua 3 cơ chế chính: đầu tiên, virus trực tiếp giết chết các tế bào mà chúng nhiễm vào, sau đó làm tăng tỷ lệ chết rụng tế bào ở những tế bào bị nhiễm bệnh, bước 3 là các lympho bào T độc (CD8) giết chết những lympho bào T - CD4+ bị nhiễm bệnh. Khi số lượng các tế bào CD4+ giảm xuống dưới một mức giới hạn nào đó, sự miễn dịch qua trung gian tế bào bị vô hiệu và cơ thể dần dần yếu đi tạo điều kiện cho các nhiễm trùng cơ hội.
Phân loại
| Loài | Độc lực | Khả năng lây truyền | Mức độ lây lan | Nguồn gốc (suy đoán) |
|---|---|---|---|---|
| HIV-1 | Cao | Cao | Toàn cầu | Tinh tinh thông thường |
| HIV-2 | Thấp hơn | Thấp | Tây Phi | khỉ Sooty Mangabey |
Dòng di truyền của nó là dòng di truyền ngược chiều từ RNA sang DNA chứ không phải thuận chiều DNA sang RNA. Lentivirus truyền đi dưới dạng virus mang RNA chuỗi đơn dương (single-stranded, positive-sense) có màng bao bên ngoài. Khi xâm nhập vào tế bào đích, bộ gen trong RNA của virus được chuyển đổi (phiên mã ngược) thành DNA mạch kép bởi enzym phiên mã ngược đã được vận chuyển cùng với bộ gen của virus trong các hạt virus. DNA của virus được tạo ra sau đó được đưa vào nhân tế bào và tích hợp vào DNA của tế bào nhờ enzym integrase của virus và các cofactor của tế bào chủ.[7] Sau khi tích hợp, virus trở thành tiềm ẩn, cho phép virus và tế bào chủ của nó có thể tránh bị hệ thống miễn dịch phát hiện. Ngoài ra, virus này có thể được sao chép, sản sinh bộ gen RNA và protein của virus, sau đó đóng gói và phát tán từ tế bào dưới dạng các hạt virus mới và bắt đầu vòng tái tạo tiếp tục.
Hai loại HIV đã được định rõ đặc điểm: HIV-1 và HIV-2. HIV-1 là loại virus ban đầu được phát hiện và đặt tên là LAV và HTLV-III. HIV-1 độc hơn HIV-2,[8] và là nguyên nhân của phần lớn các ca nhiễm HIV trên toàn cầu. HIV-2 có khả năng lây nhiễm thấp hơn HIV-1 cho nên nó chỉ hạn chế ở Tây Phi.[9]
Cấu trúc và bộ gen
Xem thêm
Chú thích
- ^ Weiss RA (May năm 1993). “How does HIV cause AIDS?”. Science 260 (5112): 1273–9. doi:10.1126/science.8493571. PMID 8493571.
- ^ Douek DC, Roederer M, Koup RA (2009). “Emerging concepts in the immunopathogenesis of AIDS”. Annu. Rev. Med. 60: 471–84. doi:10.1146/annurev.med.60.041807.123549. PMC 2716400. PMID 18947296.
- ^ PMID 20598938 (20598938 &dopt=Abstract PubMed)
Citation will be completed automatically in a few minutes. Jump the queue or expand by hand - ^ International Committee on Taxonomy of Viruses (2002). “61.0.6. Lentivirus”. National Institutes of Health. Truy cập ngày 28 tháng 2 năm 2006.
- ^ International Committee on Taxonomy of Viruses (2002). “61. Retroviridae”. National Institutes of Health. Truy cập ngày 28 tháng 2 năm 2006.
- ^ Lévy, J. A. (1993). “HIV pathogenesis and long-term survival”. AIDS 7 (11): 1401–10. doi:10.1097/00002030-199311000-00001. PMID 8280406.
- ^ Smith, Johanna A.; Daniel, René (Division of Infectious Diseases, Center for Human Virology, Thomas Jefferson University, Philadelphia) (2006). “Following the path of the virus: the exploitation of host DNA repair mechanisms by retroviruses”. ACS Chem Biol 1 (4): 217–26. doi:10.1021/cb600131q. PMID 17163676.
- ^ Gilbert, PB et al; McKeague, IW; Eisen, G; Mullins, C; Guéye-Ndiaye, A; Mboup, S; Kanki, PJ (28 tháng 2 năm 2003). “Comparison of HIV-1 and HIV-2 infectivity from a prospective cohort study in Senegal”. Statistics in Medicine 22 (4): 573–593. doi:10.1002/sim.1342. PMID 12590415.
- ^ Reeves, J. D. and Doms, R. W (2002). “Human Immunodeficiency Virus Type 2”. J. Gen. Virol. 83 (Pt 6): 1253–65. doi:10.1099/vir.0.18253-0. PMID 12029140.
- ^ McGovern SL, Caselli E, Grigorieff N, Shoichet BK (2002). “A common mechanism underlying promiscuous inhibitors from virtual and high-throughput screening”. J Med Chem 45 (8): 1712–22. doi:10.1021/jm010533y. PMID 11931626.
- ^ Compared with overview in: Fisher, Bruce; Harvey, Richard P.; Champe, Pamela C. (2007). Lippincott's Illustrated Reviews: Microbiology (Lippincott's Illustrated Reviews Series). Hagerstown, MD: Lippincott Williams & Wilkins. ISBN 0-7817-8215-5. Page 3
- ^ a ă Various (2008). HIV Sequence Compendium 2008 Introduction (PDF). Truy cập ngày 31 tháng 3 năm 2009.
- Tham khảo
Joint United Nations Programme on HIV/AIDS (UNAIDS) (2011). Global HIV/AIDS Response, Epidemic update and health sector progress towards universal access. Joint United Nations Programme on HIV/AIDS.
Liên kết ngoài
| Tìm hiểu thêm về HIV ở các dự án khác của Wikipedia: | |
| Định nghĩa ở Wiktionary | |
| Nội dung đa phương tiện ở Commons | |
| Tư liệu học tập ở Wikiversity | |
| Tin tức ở Wikinews | |
| Câu nói nổi tiếng ở Wikiquote | |
| Văn bản ở Wikisource | |
| Sách ở Wikibooks | |
- “AIDSinfo – HIV/AIDS Treatment Information”. US Department of Health and Human Services. Truy cập ngày 21 tháng 3 năm 2008.
- “UNAIDS: The Joint United Nations Programme on HIV/AIDS”. UNAIDS. Truy cập ngày 21 tháng 3 năm 2008.
- “HIV News and Resources”. The Body. Truy cập ngày 18 tháng 7 năm 2008.
Thể loại:
HIV/AIDS (Hội chứng suy giảm miễn dịch mắc phải, viết tắt từ Human immunodeficiency virus infection / acquired immunodeficiency syndrome của tiếng Anh) hay bệnh liệt kháng (tê liệt khả năng đề kháng) là một bệnh của hệ miễn dịch, gây ra do bị nhiễm virus suy giảm miễn dịch ở người (HIV).[1] Giai đoạn đầu khi vừa nhiễm virus, người bệnh thường có những triệu chứng giống bệnh cúm
trong một thời gian ngắn. Sau đó, bệnh nhân không có dấu hiệu gì trong
một thời gian dài. Khi bệnh tiến triển, nó gây ảnh hưởng ngày càng nhiều
với hệ miễn dịch, làm cho bệnh nhân dễ mắc phải các nhiễm trùng, như
các loại nhiễm trùng cơ hội hoặc các khối u, là những bệnh mà người có
hệ miễn dịch hoạt động bình thường khó có thể mắc phải.
HIV lây truyền chủ yếu qua quan hệ tình dục không an toàn (bao gồm cả quan hệ tình dục qua đường hậu môn và thậm chí bằng miệng), qua việc truyền máu từ nguồn đã bị nhiễm bệnh, qua dùng chung kim tiêm, và từ mẹ sang con: trong khi mang thai, khi sinh (lây truyền chu sinh), hoặc khi cho con bú.[2] Một số chất dịch của cơ thể như nước bọt và nước mắt không lây truyền HIV.[3] Phòng chống lây nhiễm HIV, chủ yếu thông qua các chương trình trao đổi kim tiêm và tình dục an toàn, là một chiến dịch quan trọng để kiểm soát sự lây lan của căn bệnh này. Tuy bệnh không thể chữa lành hoặc có thuốc chủng ngừa, tuy nhiên điều trị bằng thuốc kháng virus có thể làm chậm tiến trình của bệnh và kéo dài tuổi thọ của người bệnh gần như người thường. Tuy điều trị bằng thuốc kháng virus có thể làm giảm nguy cơ tử vong và các biến chứng từ bệnh này, nhưng rất tốn kém và có thể gây ra các tác dụng phụ.
Nhiễm HIV ở người được Tổ chức Y tế Thế giới (WHO) xem như là đại dịch. Việc chủ quan đối với HIV càng làm tăng nguy cơ bị lây bệnh.[4][5] Từ khi phát hiện ra HIV vào năm 1981 cho đến năm 2006, AIDS đã giết chết hơn 25 triệu người.[6] Khoảng 0,6% dân số thế giới bị nhiễm HIV.[6] Năm 2009, toàn thế giới có 1,8 triệu người mắc bệnh AIDS, giảm so với mức đỉnh là 2,1 triệu người trong năm 2004.[7] Khoảng 260.000 trẻ em chết vì AIDS trong năm 2009.[7] Một con số không cân xứng của số người tử vong do AIDS ở vùng Châu Phi hạ Sahara đã làm chậm tăng trưởng kinh tế và làm trầm trọng thêm gánh nặng của nghèo đói.[8] Trong năm 2005, ước tính ở châu Phi có khoảng 90 triệu người bị nhiễm HIV, kết quả là một ước lượng tối thiểu sẽ có 18 triệu trẻ mồ côi.[9] Điều trị bằng thuốc kháng retrovirus có thể làm giảm cả hai tỉ lệ tử vong và bệnh tật ở người nhiễm HIV.[10] Mặc dù thuốc kháng retrovirus vẫn không có sẵn để dùng rộng rãi, nhưng việc mở rộng các chương trình điều trị bằng thuốc kháng retrovirus từ năm 2004 đã làm giảm số lượng các ca tử vong ở người mắc bệnh AIDS và số ca nhiễm mới ở nhiều nơi trên thế giới.[7] Tăng cường việc nhận thức và các biện pháp phòng ngừa đối với người dân, cũng như quá trình diễn tiến tự nhiên của dịch bệnh, cũng đóng một vai trò quan trọng. Thế mà, ước tính vẫn có khoảng 2,6 triệu người mới bị nhiễm HIV trong năm 2009.[7]
Hầu hết những người nhiễm HIV-1 nếu không được chữa trị sẽ tiến triển sang giai đoạn AIDS.[11] Người bệnh thường chết do nhiễm trùng cơ hội hoặc do các bệnh ác tính liên quan đến sự giảm sút của hệ thống miễn dịch.[12] HIV tiến triển sang AIDS theo một tỷ lệ biến thiên phụ thuộc vào sự tác động của các virus, cơ thể vật chủ, và yếu tố môi trường; hầu hết sẽ chuyển sang giai đoạn AIDS trong vòng 10 năm sau khi nhiễm HIV: một số trường hợp chuyển rất sớm, một số lại lâu hơn.[13][14] Điều trị bằng kháng retrovirus (ARV) có thể kéo dài tuổi thọ của người bị nhiễm HIV. Ngay cả khi HIV chuyển sang giai đoạn AIDS với những triệu chứng đặc trưng, thì việc điều trị bằng kháng retrovirus cũng có thể kéo dài tuổi thọ của bệnh nhân ước tính trung bình là hơn 5 năm (thống kê năm 2005).[15] Trong khi đó, nếu không điều trị bằng kháng retrovirus thì bệnh nhân AIDS thường sẽ chết trong vòng 1 năm.[16]
Suy giảm miễn dịch: Hệ miễn dịch là hệ thống phòng ngự bảo vệ cơ thể chống lại các mầm bệnh từ ngoài xâm nhập vào cơ thể, suy giảm miễn dịch là tình trạng hệ miễn dịch trở nên yếu, giảm hoặc không có khả năng chống lại sự tấn công của các tác nhân gây bệnh.
Mắc phải: Không do di truyền mà do bị lây nhiễm trong cuộc sống Tổ chức Y tế Thế giới ước tính rằng đến cuối năm 2009 sẽ có 37,2 triệu người lớn và 2,2 triệu trẻ em sống với HIV. Trong năm 2004, 4,9 triệu người đã bị nhiễm và 3,1 triệu chết vì AIDS. Từ năm 1981, AIDS đã giết 23,1 triệu người trong tổng cộng 79,9 triệu trường hợp. Ở Châu Phi, tuổi thọ đã giảm trong các thập kỉ vừa qua chỉ vì tử vong do AIDS và ung thư Kaposi, một khối u xuất hiện ở bệnh nhân AIDS, hiện nay là khối u phổ biến nhất được báo cáo ở các nước hạ Sahara.
AIDS được lưu ý lần đầu tiên ở những người đàn ông đồng tính luyến ái và những người tiêm ma tuý vào tĩnh mạch vào thập niên 1980. Sang thập niên 1990 hội chứng này đã trở thành một dịch toàn cầu và vào năm 2004 58 phần trăm người bị AIDS là phụ nữ. Mặc dù những người đồng tính luyến ái nam và những người gốc Phi tiếp tục hứng chịu tỉ lệ AIDS theo đầu người cao nhất, phần lớn nạn nhân hiện nay là những người dị tính luyến ái nam và nữ, và trẻ em, ở các nước đang phát triển.
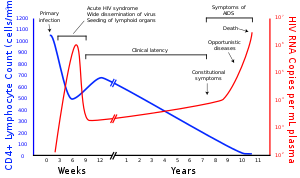 Nhiễm HIV-1 dẫn đến sự suy giảm cấp tiến số lượng tế bào T-CD4+ và tăng tải lượng virus cũng như nồng độ HIV trong máu. Có thể xác định giai đoạn nhiễm bệnh bằng cách đo số lượng tế bào T-CD4+ và tải lượng virus của bệnh nhân.
Nhiễm HIV-1 dẫn đến sự suy giảm cấp tiến số lượng tế bào T-CD4+ và tăng tải lượng virus cũng như nồng độ HIV trong máu. Có thể xác định giai đoạn nhiễm bệnh bằng cách đo số lượng tế bào T-CD4+ và tải lượng virus của bệnh nhân.
Nhiễm HIV có 3 giai đoạn: giai đoạn nhiễm trùng cấp tính (còn gọi là nhiễm trùng tiên phát), giai đoạn tiềm ẩn và giai đoạn AIDS. Nhiễm trùng cấp tính kéo dài trong vài tuần và có thể bao gồm các triệu chứng như nổi hạch (sưng hạch bạch huyết), sốt, viêm họng, phát ban, đau cơ, khó chịu, lở loét miệng và thực quản. Giai đoạn tiềm ẩn không có triệu chứng và có thể kéo dài từ hai tuần đến hai mươi năm hoặc hơn, tùy thuộc vào từng cá nhân. Giai đoạn AIDS là giai đoạn cuối của nhiễm HIV, được xác định bởi số lượng tế bào T-CD4+ thấp (ít hơn 200 trong một mircolit), những bệnh nhiễm trùng cơ hội, ung thư và các tình trạng khác.
Một tỷ lệ nhỏ các cá thể bị nhiễm HIV-1 vẫn giữ số lượng tế bào T-CD4+ ở mức cao mà không cần liệu pháp kháng ritrovirus. Tuy nhiên, hầu hết vẫn có thể phát hiện thông qua tải lượng virus và cuối cùng cũng sẽ tiến triển thành AIDS, mặc dù chậm hơn so với những người khác. Những người này được phân loại là những HIV controller hoặc long-term nonprogressor (LTNP). Những bệnh nhân có thể duy trì số lượng tế bào T-CD4+ đồng thời có tải lượng virus thấp hoặc không thể phát hiện được trên lâm sàng mà không cần điều trị kháng retrovirus được gọi là những elite controller hoặc elite suppressor (ES).[17][18]
Phản ứng này đi kèm với việc lưu lượng tế bào T-CD4+ bị giảm đáng kể. Trong tất cả các bệnh nhân, mức virus này thực tế là do sự hoạt hóa của các tế bào T-CD8+ đã giết chết những tế bào bị nhiễm HIV, sau đó sản sinh các kháng thể hoặc biến đổi huyết thanh. Phản ứng của tế bào T-CD8+ được cho là quan trọng trong việc kiểm soát mức virus từ mức cao trở thành suy giảm dần, và phục hồi số lượng tế bào T-CD4+. Phản ứng của tế bào T-CD8+ tốt sẽ làm tiến triển bệnh chậm hơn và việc dự đoán bệnh tốt hơn, mặc dù nó không thể loại trừ được virus.[20]
Trong thời gian này (thường là 2-4 tuần sau khi phơi nhiễm), hầu hết các bệnh nhân (80-90%) sẽ mắc bệnh cúm hoặc bệnh gần giống như bệnh bạch cầu đơn nhân, gọi chung là nhiễm HIV cấp tính, có thể với các triệu chứng phổ biến bao gồm sốt, nổi hạch, viêm họng, phát ban, đau cơ, khó chịu, lở miệng và thực quản, và ít phổ biến hơn còn có các triệu chứng như nhức đầu, buồn nôn và nôn, sưng gan/lá lách, giảm cân, bệnh tưa miệng, và các triệu chứng thần kinh. Từng cá thể bị nhiễm bệnh có thể có 1 hoặc vài triệu chứng này, cũng có trường hợp không xuất hiện bất cứ triệu chứng nào. Thời gian của các triệu chứng là khác nhau, trung bình kéo dài 28 ngày và ngắn nhất thường là một tuần.[21]
Do tính chất không rõ ràng của những triệu chứng này, cho nên bệnh nhân thường không nhận ra các dấu hiệu của nhiễm HIV. Ngay cả khi bệnh nhân đến bác sĩ hay bệnh viện, họ thường sẽ được chẩn đoán nhầm là bị một trong các bệnh nhiễm khuẩn thông thường với các triệu chứng tương tự. Hệ quả là, những triệu chứng tiên phát này không được sử dụng để chẩn đoán nhiễm HIV, vì không phải tất cả các trường hợp nhiễm HIV đều xuất hiện những triệu chứng này và phần lớn lại giống triệu chứng của các bệnh thông thường khác. Tuy nhiên, nhận biết hội chứng có thể quan trọng, bởi vì bệnh nhân có thể dễ lây bệnh cho nhiều người trong giai đoạn này.[22]
Nhiễm trùng cơ hội và các khối u phổ biến ở người bình thường sẽ bị tế bào miễn dịch trung gian CD4+ khống chế sau đó chúng mới ảnh hưởng đến người bệnh. Đặc trưng của mất sức đề kháng là sẽ nhanh chóng bị nhiễm vi nấm Cadila species gây nên bệnh nấm miệng (còn gọi là đẹn trắng hay tưa miệng) hoặc nhiễm vi khuẩn hiếu khí Mycobacterium tuberculosis (MTB) gây bệnh lao. Sau đó, các virus herpes tiềm ẩn sẽ được kích hoạt gây tái phát ngày càng nặng hơn các tổn thương đau đớn phun trào do herpes simplex, bệnh zona, ung thư hạch bạch huyết do virus Epstein-Barr và ung thư Kaposi's sarcoma.
Viêm phổi do nấm Pneumocystis jirovecii cũng phổ biến và thường gây tử vong. Trong giai đoạn cuối của AIDS, đáng chú ý là những bệnh nhiễm cytomegalovirus (một loại virus herpes) hoặc nhiễm Mycobacterium avium complex. Không phải tất cả các bệnh nhân AIDS đều bị tất cả các bệnh nhiễm trùng hoặc các khối u trên, nhưng có các loại khối u và các bệnh nhiễm trùng khác ít nổi bật hơn nhưng vẫn đáng kể.
Ba đường lây truyền chính của HIV đã được xác định. HIV-2 có xác suất
truyền qua đường mẹ sang con và quan hệ tình dục ít hơn HIV-1.
Các phân tích của các nghiên cứu năm 1999 về việc sử dụng bao cao su cho thấy rằng nếu sử dụng bao cao su đúng cách sẽ làm giảm nguy cơ lây truyền qua đường tình dục của HIV khoảng 85%.[39] Tuy nhiên, chất diệt tinh trùng thực sự có thể làm tăng tỷ lệ lây truyền.[40][41][42]
Những thử nghiệm đối chứng ngẫu nhiên, trong đó, nam giới chưa cắt bao quy đầu được phân ngẫu nhiên để được giải phẫu cắt bao quy đầu trong điều kiện vô trùng và được tư vấn đã được thực hiện tại Nam Phi,[43] Kenya,[44] và Uganda,[45] kết quả cho thấy mức độ lây nhiễm HIV trong đường tình dục nữ truyền cho nam giảm xuống 60%, 53%, và 51%, tương ứng với từng quốc gia. Từ kết quả này, WHO và Ban Thư ký UNAIDS đã triệu tập một nhóm chuyên gia để "khuyến cáo rằng nam giới cắt bao quy đầu được công nhận như là một sự can thiệp bổ sung quan trọng để giảm nguy cơ lây nhiễm HIV trong quan hệ tình dục dị tính luyến ái đối với nam giới".[46] Đối với trường hợp nam có quan hệ tình dục với nam, không có đủ bằng chứng để chứng minh nam giới cắt bao quy đầu sẽ bảo vệ chống lại nhiễm HIV hoặc nhiễm những bệnh lây truyền qua đường tình dục khác.[36]
Các nghiên cứu về lây truyền HIV ở phụ nữ đã cắt bộ phận sinh dục (FGC) đã báo cáo các kết quả khác nhau, nhưng với một số bằng chứng cho rằng việc này làm tăng nguy cơ lây truyền.[47][48][49][50]
Theo báo cáo về các nghiên cứu trong năm 2007 của Cochrane Collaboration, thì các chương trình nhằm mục đích khuyến khích việc tiết chế tình dục trong giới trẻ ở những nước phát triển, đồng thời cũng thực hiện các chiến lược cổ động và giáo dục về tình dục an toàn cho những đối tượng đã có quan hệ tình dục, có thể làm giảm trong ngắn hạn và dài hạn những hành vi có rủi ro lây nhiễm HIV.[51]
HIV được tìm thấy với nồng độ thấp trong nước bọt, nước mắt, và nước tiểu của các cá nhân bị nhiễm bệnh, nhưng không có trường hợp nào bị lây nhiễm bởi những chất tiết này được ghi nhận và nguy cơ tiềm năng lây truyền là không đáng kể.[52] Muỗi không thể truyền HIV.[53]
Lựa chọn điều trị lí tưởng hiện tại bao gồm các kết hợp ("cocktail") hai hay nhiều loại thuốc kháng retrovirus như hai chất ức chế reverse transcriptase giống nucleoside (nucleoside analogue reverse transcriptase inhibitor, NRTI), và một chất ức chế protease hoặc một chất thuốc ức chế reverse transcriptase non-nucleoside (non-nucleoside reverse transcriptase inhibitor, NNRTI). Với điều trị như vậy, kết quả cho thấy HIV không phát hiện được (âm tính) lặp đi lặp lại nhiều lần, nhưng nếu ngưng điều trị lượng virus trong cơ thể sẽ tăng nhanh chóng. Cũng có lo ngại cuối cùng sẽ xuất hiện đề kháng thuốc với phác đồ đó. Những năm gần đây thuật ngữ "điều trị kháng retrovirus tích cực cao" (highly-active anti-retroviral therapy, HAART) thường được dùng để chỉ cách thức điều trị này. Tuy nhiên, điều không may là phần lớn số người bệnh trên thế giới không tiếp cận được các điều trị HIV và AIDS.
Hiện đang có các nghiên cứu tìm vắc-xin ngừa HIV và phát triển thuốc mới kháng retrovirus. Cũng đang có một số thử nghiệm ở người. Liệu pháp gene được đề nghị là biện pháp khả thi để ngăn ngừa hoặc điều trị nhiễm HIV. VRX496, một thành phần di truyền có vai trò ức chế HIV (đặc biệt ở kiểu trị liệu đối mã (antisense therapy) có ở lentivirus đã bị biến đổi, đang được thử nghiệm lâm sàng pha I năm 2003—lần đầu tiên dùng vector lentivirus trên người.
Nghiên cứu nhằm cải thiện các điều trị đang có bao gồm giảm tác dụng phụ của thuốc, đơn giản hoá phác đồ để tăng mức tuân thủ và xác định trình tự điều trị tốt nhất để tránh đề kháng thuốc đã được dùng để điều trị triệu chứng. Trong thập kỉ đầu tiên khi chưa có biện pháp điều trị hữu hiệu, nhiều bệnh nhân AIDS dùng nhiều loại điều trị thay thế như mát-xa, thảo dược và châm cứu. Không biện pháp nào trong số đó cho thấy hiệu quả thực sự hoặc lâu dài trên virus ở các thử nghiệm có kiểm soát, nhưng chúng có lẽ nâng cao chất lượng sống cho bệnh nhân. Hiện chúng được dùng phối hợp với điều trị quy ước để cải thiện triệu chứng, như đau, ăn mất ngon... Chúng vẫn được sử dụng đơn thuần bởi những người tin rằng AIDS không phải do HIV gây ra.
Năm 2007 Trung tâm Kiểm soát và Phòng ngừa Bệnh tật của Hoa Kì khuyến cáo phác đồ thuốc HIV 28 ngày cho những người tin là họ đã tiếp xúc với virus. Phác đồ này đã được chứng minh có hiệu quả ngăn ngừa virus gần 100% nếu bệnh nhân áp dụng điều trị trong vòng 24 giờ sau phơi nhiễm. Độ hiệu quả giảm còn 52% nếu áp dụng điều trị trong 48 giờ; phác đồ này không được khuyến cáo dùng nếu quá 48 giờ sau phơi nhiễm.
Ngày 16-17/12/2010, nhiều báo chí Việt Nam đưa tin các bác sĩ tại đại học y khoa Charité ở Berlin, Đức đã thử nghiệm thành công điều trị HIV bằng phương pháp ghép tủy xương người khác[56][57][58] Tuy nhiên đây mới chỉ là một trường hợp cá biệt, hơn nữa việc không còn phát hiện HIV trong máu bệnh nhân không có nghĩa rằng anh ta đã khỏi bệnh (HIV có thể tồn tại ẩn mình trong tế bào nội tạng trước khi sinh sôi bùng phát trở lại sau mấy năm). Theo lời giải thích của Bệnh viện Charité thì đây là "một trường hợp đáng chú ý" nhưng "hy hữu", không nên hy vọng quá nhiều vì ca bệnh trên có thể chỉ là một sự may mắn. "Đây là trường hợp đáng chú ý trong công tác nghiên cứu"- nhận định của Giáo sư Rodolf Tauber trong một bản tin - "Tuy nhiên, những hứa hẹn sẽ chữa lành cho hàng triệu bệnh nhân nhiễm HIV là không đáng tin"
HIV/AIDS
Bách khoa toàn thư mở Wikipedia
(đổi hướng từ AIDS)
Bài này viết về bệnh. Đối với bài về virus, xem HIV.
| Acquired immunodeficiency syndrome (AIDS) | |
|---|---|
| Phân loại và tư liệu bên ngoài | |
 Biểu tượng Ruy băng đỏ được dùng đại diện cho tinh thần đoàn kết và khoan dung với người nhiễm HIV/AIDS |
|
| ICD-10 | B24. |
| ICD-9 | 042 |
| DiseasesDB | 5938 |
| MedlinePlus | 000594 |
| eMedicine | emerg/253 |
| MeSH | D000163 |
HIV lây truyền chủ yếu qua quan hệ tình dục không an toàn (bao gồm cả quan hệ tình dục qua đường hậu môn và thậm chí bằng miệng), qua việc truyền máu từ nguồn đã bị nhiễm bệnh, qua dùng chung kim tiêm, và từ mẹ sang con: trong khi mang thai, khi sinh (lây truyền chu sinh), hoặc khi cho con bú.[2] Một số chất dịch của cơ thể như nước bọt và nước mắt không lây truyền HIV.[3] Phòng chống lây nhiễm HIV, chủ yếu thông qua các chương trình trao đổi kim tiêm và tình dục an toàn, là một chiến dịch quan trọng để kiểm soát sự lây lan của căn bệnh này. Tuy bệnh không thể chữa lành hoặc có thuốc chủng ngừa, tuy nhiên điều trị bằng thuốc kháng virus có thể làm chậm tiến trình của bệnh và kéo dài tuổi thọ của người bệnh gần như người thường. Tuy điều trị bằng thuốc kháng virus có thể làm giảm nguy cơ tử vong và các biến chứng từ bệnh này, nhưng rất tốn kém và có thể gây ra các tác dụng phụ.
Nhiễm HIV ở người được Tổ chức Y tế Thế giới (WHO) xem như là đại dịch. Việc chủ quan đối với HIV càng làm tăng nguy cơ bị lây bệnh.[4][5] Từ khi phát hiện ra HIV vào năm 1981 cho đến năm 2006, AIDS đã giết chết hơn 25 triệu người.[6] Khoảng 0,6% dân số thế giới bị nhiễm HIV.[6] Năm 2009, toàn thế giới có 1,8 triệu người mắc bệnh AIDS, giảm so với mức đỉnh là 2,1 triệu người trong năm 2004.[7] Khoảng 260.000 trẻ em chết vì AIDS trong năm 2009.[7] Một con số không cân xứng của số người tử vong do AIDS ở vùng Châu Phi hạ Sahara đã làm chậm tăng trưởng kinh tế và làm trầm trọng thêm gánh nặng của nghèo đói.[8] Trong năm 2005, ước tính ở châu Phi có khoảng 90 triệu người bị nhiễm HIV, kết quả là một ước lượng tối thiểu sẽ có 18 triệu trẻ mồ côi.[9] Điều trị bằng thuốc kháng retrovirus có thể làm giảm cả hai tỉ lệ tử vong và bệnh tật ở người nhiễm HIV.[10] Mặc dù thuốc kháng retrovirus vẫn không có sẵn để dùng rộng rãi, nhưng việc mở rộng các chương trình điều trị bằng thuốc kháng retrovirus từ năm 2004 đã làm giảm số lượng các ca tử vong ở người mắc bệnh AIDS và số ca nhiễm mới ở nhiều nơi trên thế giới.[7] Tăng cường việc nhận thức và các biện pháp phòng ngừa đối với người dân, cũng như quá trình diễn tiến tự nhiên của dịch bệnh, cũng đóng một vai trò quan trọng. Thế mà, ước tính vẫn có khoảng 2,6 triệu người mới bị nhiễm HIV trong năm 2009.[7]
Hầu hết những người nhiễm HIV-1 nếu không được chữa trị sẽ tiến triển sang giai đoạn AIDS.[11] Người bệnh thường chết do nhiễm trùng cơ hội hoặc do các bệnh ác tính liên quan đến sự giảm sút của hệ thống miễn dịch.[12] HIV tiến triển sang AIDS theo một tỷ lệ biến thiên phụ thuộc vào sự tác động của các virus, cơ thể vật chủ, và yếu tố môi trường; hầu hết sẽ chuyển sang giai đoạn AIDS trong vòng 10 năm sau khi nhiễm HIV: một số trường hợp chuyển rất sớm, một số lại lâu hơn.[13][14] Điều trị bằng kháng retrovirus (ARV) có thể kéo dài tuổi thọ của người bị nhiễm HIV. Ngay cả khi HIV chuyển sang giai đoạn AIDS với những triệu chứng đặc trưng, thì việc điều trị bằng kháng retrovirus cũng có thể kéo dài tuổi thọ của bệnh nhân ước tính trung bình là hơn 5 năm (thống kê năm 2005).[15] Trong khi đó, nếu không điều trị bằng kháng retrovirus thì bệnh nhân AIDS thường sẽ chết trong vòng 1 năm.[16]
Mục lục
Hội chứng, suy giảm miễn dịch, mắc phải
Hội chứng: nhóm các biểu hiện (triệu chứng) như: sốt, tiêu chảy, sụt cân, nổi hạch... do một căn bệnh nào đó gây ra.Suy giảm miễn dịch: Hệ miễn dịch là hệ thống phòng ngự bảo vệ cơ thể chống lại các mầm bệnh từ ngoài xâm nhập vào cơ thể, suy giảm miễn dịch là tình trạng hệ miễn dịch trở nên yếu, giảm hoặc không có khả năng chống lại sự tấn công của các tác nhân gây bệnh.
Mắc phải: Không do di truyền mà do bị lây nhiễm trong cuộc sống Tổ chức Y tế Thế giới ước tính rằng đến cuối năm 2009 sẽ có 37,2 triệu người lớn và 2,2 triệu trẻ em sống với HIV. Trong năm 2004, 4,9 triệu người đã bị nhiễm và 3,1 triệu chết vì AIDS. Từ năm 1981, AIDS đã giết 23,1 triệu người trong tổng cộng 79,9 triệu trường hợp. Ở Châu Phi, tuổi thọ đã giảm trong các thập kỉ vừa qua chỉ vì tử vong do AIDS và ung thư Kaposi, một khối u xuất hiện ở bệnh nhân AIDS, hiện nay là khối u phổ biến nhất được báo cáo ở các nước hạ Sahara.
AIDS được lưu ý lần đầu tiên ở những người đàn ông đồng tính luyến ái và những người tiêm ma tuý vào tĩnh mạch vào thập niên 1980. Sang thập niên 1990 hội chứng này đã trở thành một dịch toàn cầu và vào năm 2004 58 phần trăm người bị AIDS là phụ nữ. Mặc dù những người đồng tính luyến ái nam và những người gốc Phi tiếp tục hứng chịu tỉ lệ AIDS theo đầu người cao nhất, phần lớn nạn nhân hiện nay là những người dị tính luyến ái nam và nữ, và trẻ em, ở các nước đang phát triển.
Dấu hiệu và triệu chứng

Đồ thị tổng quát về mối quan hệ giữa số lượng các bản sao chép của HIV (tải lượng virus) và số lượng tế bào T-CD4+ trung bình các ca nhiễm HIV không được điều trị, tất nhiên đối với từng cá nhân cụ thể có thể khác nhau đáng kể.
số lượng tế bào T-CD4+ (tế bào/µL)
Bản sao RNA của HIV mỗi mL huyết tương
Nhiễm HIV có 3 giai đoạn: giai đoạn nhiễm trùng cấp tính (còn gọi là nhiễm trùng tiên phát), giai đoạn tiềm ẩn và giai đoạn AIDS. Nhiễm trùng cấp tính kéo dài trong vài tuần và có thể bao gồm các triệu chứng như nổi hạch (sưng hạch bạch huyết), sốt, viêm họng, phát ban, đau cơ, khó chịu, lở loét miệng và thực quản. Giai đoạn tiềm ẩn không có triệu chứng và có thể kéo dài từ hai tuần đến hai mươi năm hoặc hơn, tùy thuộc vào từng cá nhân. Giai đoạn AIDS là giai đoạn cuối của nhiễm HIV, được xác định bởi số lượng tế bào T-CD4+ thấp (ít hơn 200 trong một mircolit), những bệnh nhiễm trùng cơ hội, ung thư và các tình trạng khác.
Một tỷ lệ nhỏ các cá thể bị nhiễm HIV-1 vẫn giữ số lượng tế bào T-CD4+ ở mức cao mà không cần liệu pháp kháng ritrovirus. Tuy nhiên, hầu hết vẫn có thể phát hiện thông qua tải lượng virus và cuối cùng cũng sẽ tiến triển thành AIDS, mặc dù chậm hơn so với những người khác. Những người này được phân loại là những HIV controller hoặc long-term nonprogressor (LTNP). Những bệnh nhân có thể duy trì số lượng tế bào T-CD4+ đồng thời có tải lượng virus thấp hoặc không thể phát hiện được trên lâm sàng mà không cần điều trị kháng retrovirus được gọi là những elite controller hoặc elite suppressor (ES).[17][18]
Giai đoạn cấp tính
Nhiễm HIV thường xảy ra bằng cách đưa các chất dịch cơ thể từ người bị nhiễm bệnh vào cơ thể của một người không bị nhiễm bệnh. Giai đoạn virus nhân lên một cách nhanh chóng xảy ra ngay sau đó, dẫn đến có nhiều virus trong máu ngoại biên. Ở giai đoạn này, mức HIV có thể lên đến vài triệu hạt virus trong mỗi ml máu.[19]Phản ứng này đi kèm với việc lưu lượng tế bào T-CD4+ bị giảm đáng kể. Trong tất cả các bệnh nhân, mức virus này thực tế là do sự hoạt hóa của các tế bào T-CD8+ đã giết chết những tế bào bị nhiễm HIV, sau đó sản sinh các kháng thể hoặc biến đổi huyết thanh. Phản ứng của tế bào T-CD8+ được cho là quan trọng trong việc kiểm soát mức virus từ mức cao trở thành suy giảm dần, và phục hồi số lượng tế bào T-CD4+. Phản ứng của tế bào T-CD8+ tốt sẽ làm tiến triển bệnh chậm hơn và việc dự đoán bệnh tốt hơn, mặc dù nó không thể loại trừ được virus.[20]
Trong thời gian này (thường là 2-4 tuần sau khi phơi nhiễm), hầu hết các bệnh nhân (80-90%) sẽ mắc bệnh cúm hoặc bệnh gần giống như bệnh bạch cầu đơn nhân, gọi chung là nhiễm HIV cấp tính, có thể với các triệu chứng phổ biến bao gồm sốt, nổi hạch, viêm họng, phát ban, đau cơ, khó chịu, lở miệng và thực quản, và ít phổ biến hơn còn có các triệu chứng như nhức đầu, buồn nôn và nôn, sưng gan/lá lách, giảm cân, bệnh tưa miệng, và các triệu chứng thần kinh. Từng cá thể bị nhiễm bệnh có thể có 1 hoặc vài triệu chứng này, cũng có trường hợp không xuất hiện bất cứ triệu chứng nào. Thời gian của các triệu chứng là khác nhau, trung bình kéo dài 28 ngày và ngắn nhất thường là một tuần.[21]
Do tính chất không rõ ràng của những triệu chứng này, cho nên bệnh nhân thường không nhận ra các dấu hiệu của nhiễm HIV. Ngay cả khi bệnh nhân đến bác sĩ hay bệnh viện, họ thường sẽ được chẩn đoán nhầm là bị một trong các bệnh nhiễm khuẩn thông thường với các triệu chứng tương tự. Hệ quả là, những triệu chứng tiên phát này không được sử dụng để chẩn đoán nhiễm HIV, vì không phải tất cả các trường hợp nhiễm HIV đều xuất hiện những triệu chứng này và phần lớn lại giống triệu chứng của các bệnh thông thường khác. Tuy nhiên, nhận biết hội chứng có thể quan trọng, bởi vì bệnh nhân có thể dễ lây bệnh cho nhiều người trong giai đoạn này.[22]
Giai đoạn mãn tính
Sự bảo vệ mạnh mẽ của hệ miễn dịch sẽ làm giảm số lượng của các hạt virus trong máu, chuyển sang giai đoạn nhiễm HIV mạn tính. Giai đoạn này có thể kéo dài từ 2 tuần cho đến 20 năm tùy theo từng trường hợp. Trong suốt giai đoạn mạn tính, HIV hoạt động trong các hạch bạch huyết, làm cho các hạch này thường bị sưng do phản ứng với một số lượng lớn virus bị kẹt trong mạng lưới các tế bào tua hình nang (FDC).[23] Các mô giàu tế bào CD4+ xung quanh cũng có thể bị nhiễm bệnh, các hạt virus tích tụ cả trong các tế bào bị nhiễm và ở dạng virus tự do. Trong giai đoạn này bệnh nhân vẫn có khả năng lây bệnh, tế bào T CD4+ CD45RO+ mang theo tải lượng virus nhiều nhất[24], và việc bắt đầu sớm điều trị kháng retrovirus sẽ cải thiện đáng kể thời gian sống.[25]Giai đoạn AIDS
Khi số lượng các tế bào CD4+ giảm xuống dưới một mức 200 tế bào trên 1µL máu, sự miễn dịch qua trung gian tế bào bị vô hiệu và xuất hiện nhiễm trùng do một loạt các vi sinh vật cơ hội gây ra. Các triệu chứng đầu tiên thường bao gồm giảm cân vừa phải và không giải thích được, nhiễm trùng đường hô hấp tái phát (như viêm xoang, viêm phế quản, viêm tai giữa, viêm họng), viêm tuyến tiền liệt, phát ban da, và loét miệng.Nhiễm trùng cơ hội và các khối u phổ biến ở người bình thường sẽ bị tế bào miễn dịch trung gian CD4+ khống chế sau đó chúng mới ảnh hưởng đến người bệnh. Đặc trưng của mất sức đề kháng là sẽ nhanh chóng bị nhiễm vi nấm Cadila species gây nên bệnh nấm miệng (còn gọi là đẹn trắng hay tưa miệng) hoặc nhiễm vi khuẩn hiếu khí Mycobacterium tuberculosis (MTB) gây bệnh lao. Sau đó, các virus herpes tiềm ẩn sẽ được kích hoạt gây tái phát ngày càng nặng hơn các tổn thương đau đớn phun trào do herpes simplex, bệnh zona, ung thư hạch bạch huyết do virus Epstein-Barr và ung thư Kaposi's sarcoma.
Viêm phổi do nấm Pneumocystis jirovecii cũng phổ biến và thường gây tử vong. Trong giai đoạn cuối của AIDS, đáng chú ý là những bệnh nhiễm cytomegalovirus (một loại virus herpes) hoặc nhiễm Mycobacterium avium complex. Không phải tất cả các bệnh nhân AIDS đều bị tất cả các bệnh nhiễm trùng hoặc các khối u trên, nhưng có các loại khối u và các bệnh nhiễm trùng khác ít nổi bật hơn nhưng vẫn đáng kể.
Lây truyền
| Đường tiếp xúc | Dự kiến bị lây nhiễm tính trên 10.000 tiếp xúc với một nguồn bệnh. |
|||
|---|---|---|---|---|
| Truyền máu | 9,000[28] | |||
| Sinh sản | 2,500[29] | |||
| Dùng chung kim chích ma túy | 67[30] | |||
| Kim châm qua da | 30[31] | |||
| Người nhận trong giao hợp qua đường hậu môn. (nghiên cứu năm 2009 và 2010) | 170‡ [30–890][32] / 143 [48-285][27] | |||
| Người nhận trong giao hợp qua đường hậu môn. (dựa trên cở sở dữ liệu của nghiên cứu năm 1992) | 50[33][34] | |||
| Người cho trong giao hợp qua đường hậu môn chưa cắt bao quy đầu (số liệu 2010) | 62a [7-168][27] | |||
| Người cho trong giao hợp qua đường hậu môn đã cắt bao quy đầu (số liệu 2010) | 11a [2–24][27] | |||
| Người cho trong giao hợp qua đường hậu môn (số liệu năm 1992) | 6.5[33][34] | |||
| Nữ truyền cho nam trong quốc gia có thu nhập thấp. | 38‡ [13–110][32] | |||
| Nam truyền cho nữ trong quốc gia có thu nhập thấp. | 30‡ [14–63][32] | |||
| Người nhận (nữ) trong giao hợp âm đạo - dương vật | 10[33][34][35] | |||
| Người cho (nam) trong giao hợp âm đạo - dương vật | 5[33][34] | |||
| Dùng miệng để quan hệ tình dục với một người đàn ông | 1†b[34] | |||
| Đàn ông để người khác quan hệ tình dục bằng miệng với mình | 0.5†b[34] | |||
|
Các dữ liệu được hiển thị đại diện cho tỷ lệ lây truyền khi bao cao su không được sử dụng. Lưu ý rằng tỷ lệ rủi ro có thể thay đổi do các yếu tố khác như tiếp xúc với gái mại dâm, giai đoạn nhiễm HIV, bị nhiễm trùng hoặc có tiền sử loét bộ phận sinh dục, và mức thu nhập quốc gia.[32] |
||||
| Giá trị trong ngoặc vuông [] đại diện cho độ tin cậy khoảng 95% † "ước đoán tốt nhất" ‡ Ước tính xác suất lây truyền đã được gộp lại. |
||||
| a Các nghiên cứu khác tìm thấy đủ bằng chứng chứng minh rằng nam giới cắt bao quy đầu bảo vệ chống lại sự lây nhiễm HIV đối với những người đàn ông có quan hệ tình dục với nam giới [36][37] | ||||
| b Có vết thương, lở loét, viêm ở răng miệng, nhiễm các bệnh lây truyền qua đường tình dục, xuất tinh trong miệng, hoặc bị ức chế hệ thống miễn dịch có thể làm tăng tỷ lệ lây truyền HIV.[38] | ||||
Tình dục
Phần lớn HIV lây qua đường quan hệ tình dục không được bảo vệ (quan hệ tình dục không an toàn). Việc chủ quan đối với HIV đóng một vai trò quan trọng trong nguy cơ bị lây bệnh.[4][5] Lây truyền qua đường tình dục có thể xảy ra khi chất tiết sinh dục của một bạn tình có chứa virus, tiếp xúc với niêm mạc sinh dục, miệng, hoặc trực tràng của người còn lại. Ở các quốc gia có thu nhập cao, nguy cơ nữ lây truyền cho nam là 0.04% cho mỗi lần quan hệ và nam truyền cho nữ là 0.08%. Vì những lý do khác nhau, nguy cơ này cao hơn từ 4 đến 10 lần ở các nước có thu nhập thấp.[32] Người nhận trong giao hợp qua đường hậu môn có nguy cơ bị lây nhiễm cao hơn nhiều, 1.7% cho mỗi lần quan hệ.[32]Các phân tích của các nghiên cứu năm 1999 về việc sử dụng bao cao su cho thấy rằng nếu sử dụng bao cao su đúng cách sẽ làm giảm nguy cơ lây truyền qua đường tình dục của HIV khoảng 85%.[39] Tuy nhiên, chất diệt tinh trùng thực sự có thể làm tăng tỷ lệ lây truyền.[40][41][42]
Những thử nghiệm đối chứng ngẫu nhiên, trong đó, nam giới chưa cắt bao quy đầu được phân ngẫu nhiên để được giải phẫu cắt bao quy đầu trong điều kiện vô trùng và được tư vấn đã được thực hiện tại Nam Phi,[43] Kenya,[44] và Uganda,[45] kết quả cho thấy mức độ lây nhiễm HIV trong đường tình dục nữ truyền cho nam giảm xuống 60%, 53%, và 51%, tương ứng với từng quốc gia. Từ kết quả này, WHO và Ban Thư ký UNAIDS đã triệu tập một nhóm chuyên gia để "khuyến cáo rằng nam giới cắt bao quy đầu được công nhận như là một sự can thiệp bổ sung quan trọng để giảm nguy cơ lây nhiễm HIV trong quan hệ tình dục dị tính luyến ái đối với nam giới".[46] Đối với trường hợp nam có quan hệ tình dục với nam, không có đủ bằng chứng để chứng minh nam giới cắt bao quy đầu sẽ bảo vệ chống lại nhiễm HIV hoặc nhiễm những bệnh lây truyền qua đường tình dục khác.[36]
Các nghiên cứu về lây truyền HIV ở phụ nữ đã cắt bộ phận sinh dục (FGC) đã báo cáo các kết quả khác nhau, nhưng với một số bằng chứng cho rằng việc này làm tăng nguy cơ lây truyền.[47][48][49][50]
Theo báo cáo về các nghiên cứu trong năm 2007 của Cochrane Collaboration, thì các chương trình nhằm mục đích khuyến khích việc tiết chế tình dục trong giới trẻ ở những nước phát triển, đồng thời cũng thực hiện các chiến lược cổ động và giáo dục về tình dục an toàn cho những đối tượng đã có quan hệ tình dục, có thể làm giảm trong ngắn hạn và dài hạn những hành vi có rủi ro lây nhiễm HIV.[51]
Các sản phẩm máu
Nói chung, nếu vết thương hở tiếp xúc với máu bị nhiễm HIV thì sẽ bị lây truyền. Các đối tượng dễ bị lây nhiễm qua đường máu là những người tiêm chích ma túy, những bệnh nhân mắc bệnh rối loạn đông máu di truyền (bệnh ưa chảy máu), người nhận trong quá trình truyền máu (mặc dù hầu hết ở các nước thì máu khi dùng để truyền đều được xét nghiệm HIV) và các sản phẩm máu. Lây truyền HIV qua đường máu cũng là vấn đề lo ngại đối với những người được chăm sóc y tế tại các khu vực có vệ sinh không đạt tiêu chuẩn thông thường trong việc sử dụng các dụng cụ tiêm chích, chẳng hạn như việc tái sử dụng kim tiêm ở các nước thế giới thứ ba. Nhân viên y tế như y tá, nhân viên phòng thí nghiệm, và các bác sĩ cũng là đối tượng rủi ro cao, mặc dù hiếm xảy ra hơn. Kể từ khi việc lây nhiễm HIV qua đường máu được phát hiện thì các nhân viên y tế cần thiết phải bảo vệ mình không tiếp xúc với máu bằng cách sử dụng các biện pháp dự phòng phổ quát. Trong quá trình xăm, xâu khuyên, và rạch da thì cả người thực hiện lẫn người được làm cũng đều dễ bị lây nhiễm HIV qua đường máu.HIV được tìm thấy với nồng độ thấp trong nước bọt, nước mắt, và nước tiểu của các cá nhân bị nhiễm bệnh, nhưng không có trường hợp nào bị lây nhiễm bởi những chất tiết này được ghi nhận và nguy cơ tiềm năng lây truyền là không đáng kể.[52] Muỗi không thể truyền HIV.[53]
Mẹ truyền sang con
Việc lây truyền virus từ mẹ sang con có thể xảy ra trong tử cung (trong thời kỳ mang thai), trong quá trình chuyển dạ (sinh con), hoặc thông qua việc cho con bú. Trong trường hợp không điều trị, tỷ lệ lây truyền giữa mẹ và con lên đến khoảng 25%.[29] Tuy nhiên, với sự kết hợp điều trị bằng thuốc kháng virus và mổ lấy thai thì nguy cơ này có thể được giảm xuống thấp khoảng 1%.[29] Sau khi sinh thì có thể ngăn ngừa lây truyền bằng cách tránh hoàn toàn nuôi con bằng sữa mẹ, tuy nhiên, điều này liên quan đáng kể đến các bệnh khác. Cho con bú hoàn toàn bằng sữa mẹ và cung cấp điều trị dự phòng kháng virus mở rộng cho trẻ sơ sinh cũng có hiệu quả trong việc tránh lây truyền.[54] UNAIDS ước tính có 430.000 trẻ em bị nhiễm HIV trên toàn thế giới trong năm 2008 (19% là các ca nhiễm mới), chủ yếu là từ đường mẹ sang con, và thêm 65.000 ca lây nhiễm đã được ngăn chặn thông qua việc cung cấp điều trị dự phòng kháng virus cho phụ nữ nhiễm HIV dương tính.[55]Nghiên cứu cách điều trị và vaccine
Hiện tại không có vaccine nào để phòng ngừa lây nhiễm HIV, và cũng không có một liệu pháp nào có thể loại bỏ hoàn toàn vi-rút HIV ra khỏi cơ thể. Tuy nhiên, những người sống chung với AIDS hiện nay có thể kéo dài và cải thiện chất lượng cuộc sống bằng liệu pháp điều trị kháng vi-rút, hay còn gọi là ART (viết tắt của Anti- Retroviral Therapy). ART là liệu pháp điều trị sử dụng các thuốc kháng vi-rút, hay còn gọi là thuốc ARV (Anti-retrovirus). Các thuốc ARV này có tác dụng làm chậm sự nhân lên của HIV trong cơ thể, do đó tăng khả năng miễn dịch và ít mắc các nhiễm trùng cơ hội.Lựa chọn điều trị lí tưởng hiện tại bao gồm các kết hợp ("cocktail") hai hay nhiều loại thuốc kháng retrovirus như hai chất ức chế reverse transcriptase giống nucleoside (nucleoside analogue reverse transcriptase inhibitor, NRTI), và một chất ức chế protease hoặc một chất thuốc ức chế reverse transcriptase non-nucleoside (non-nucleoside reverse transcriptase inhibitor, NNRTI). Với điều trị như vậy, kết quả cho thấy HIV không phát hiện được (âm tính) lặp đi lặp lại nhiều lần, nhưng nếu ngưng điều trị lượng virus trong cơ thể sẽ tăng nhanh chóng. Cũng có lo ngại cuối cùng sẽ xuất hiện đề kháng thuốc với phác đồ đó. Những năm gần đây thuật ngữ "điều trị kháng retrovirus tích cực cao" (highly-active anti-retroviral therapy, HAART) thường được dùng để chỉ cách thức điều trị này. Tuy nhiên, điều không may là phần lớn số người bệnh trên thế giới không tiếp cận được các điều trị HIV và AIDS.
Hiện đang có các nghiên cứu tìm vắc-xin ngừa HIV và phát triển thuốc mới kháng retrovirus. Cũng đang có một số thử nghiệm ở người. Liệu pháp gene được đề nghị là biện pháp khả thi để ngăn ngừa hoặc điều trị nhiễm HIV. VRX496, một thành phần di truyền có vai trò ức chế HIV (đặc biệt ở kiểu trị liệu đối mã (antisense therapy) có ở lentivirus đã bị biến đổi, đang được thử nghiệm lâm sàng pha I năm 2003—lần đầu tiên dùng vector lentivirus trên người.
Nghiên cứu nhằm cải thiện các điều trị đang có bao gồm giảm tác dụng phụ của thuốc, đơn giản hoá phác đồ để tăng mức tuân thủ và xác định trình tự điều trị tốt nhất để tránh đề kháng thuốc đã được dùng để điều trị triệu chứng. Trong thập kỉ đầu tiên khi chưa có biện pháp điều trị hữu hiệu, nhiều bệnh nhân AIDS dùng nhiều loại điều trị thay thế như mát-xa, thảo dược và châm cứu. Không biện pháp nào trong số đó cho thấy hiệu quả thực sự hoặc lâu dài trên virus ở các thử nghiệm có kiểm soát, nhưng chúng có lẽ nâng cao chất lượng sống cho bệnh nhân. Hiện chúng được dùng phối hợp với điều trị quy ước để cải thiện triệu chứng, như đau, ăn mất ngon... Chúng vẫn được sử dụng đơn thuần bởi những người tin rằng AIDS không phải do HIV gây ra.
Năm 2007 Trung tâm Kiểm soát và Phòng ngừa Bệnh tật của Hoa Kì khuyến cáo phác đồ thuốc HIV 28 ngày cho những người tin là họ đã tiếp xúc với virus. Phác đồ này đã được chứng minh có hiệu quả ngăn ngừa virus gần 100% nếu bệnh nhân áp dụng điều trị trong vòng 24 giờ sau phơi nhiễm. Độ hiệu quả giảm còn 52% nếu áp dụng điều trị trong 48 giờ; phác đồ này không được khuyến cáo dùng nếu quá 48 giờ sau phơi nhiễm.
Ngày 16-17/12/2010, nhiều báo chí Việt Nam đưa tin các bác sĩ tại đại học y khoa Charité ở Berlin, Đức đã thử nghiệm thành công điều trị HIV bằng phương pháp ghép tủy xương người khác[56][57][58] Tuy nhiên đây mới chỉ là một trường hợp cá biệt, hơn nữa việc không còn phát hiện HIV trong máu bệnh nhân không có nghĩa rằng anh ta đã khỏi bệnh (HIV có thể tồn tại ẩn mình trong tế bào nội tạng trước khi sinh sôi bùng phát trở lại sau mấy năm). Theo lời giải thích của Bệnh viện Charité thì đây là "một trường hợp đáng chú ý" nhưng "hy hữu", không nên hy vọng quá nhiều vì ca bệnh trên có thể chỉ là một sự may mắn. "Đây là trường hợp đáng chú ý trong công tác nghiên cứu"- nhận định của Giáo sư Rodolf Tauber trong một bản tin - "Tuy nhiên, những hứa hẹn sẽ chữa lành cho hàng triệu bệnh nhân nhiễm HIV là không đáng tin"
Xem thêm
Chú thích
- ^ Sepkowitz KA (June năm 2001). “AIDS—the first 20 years”. N. Engl. J. Med. 344 (23): 1764–72. doi:10.1056/NEJM200106073442306. PMID 11396444.
- ^ Lỗi chú thích: Thẻ
<ref>sai; không có nội dung trong thẻ ref có tênTransmissionM2007 - ^ “HIV and Its Transmission”. Centers for Disease Control and Prevention. 2003. Bản gốc lưu trữ ngày 4 tháng 2 năm 2005. Truy cập ngày 23 tháng 5 năm 2006.
- ^ a ă “CDC – HIV/AIDS – Resources – HIV Prevention in the United States at a Critical Crossroads”. Cdc.gov. Truy cập ngày 28 tháng 7 năm 2010.
- ^ a ă “HIV and AIDS among Gay and Bisexual Men” (PDF). Truy cập ngày 28 tháng 7 năm 2010.
- ^ a ă Joint United Nations Programme on HIV/AIDS (2006). “Overview of the global AIDS epidemic” (PDF). 2006 Report on the global AIDS epidemic. ISBN 9291734799. Truy cập ngày 8 tháng 6 năm 2006.
- ^ a ă â b Joint United Nations Programme on HIV/AIDS (2010). “Overview of the global AIDS epidemic”. UN report on the global AIDS epidemic 2010. ISBN 978-92-9173-871-7.
- ^ Greener, R. (2002). “AIDS and macroeconomic impact”. Trong S, Forsyth (ed.). State of The Art: AIDS and Economics. IAEN. tr. 49–55.
- ^ Joint United Nations Programme on HIV/AIDS (2005). “AIDS epidemic update, 2005” (PDF). Truy cập ngày 28 tháng 2 năm 2006.
- ^ Palella, F. J. Jr, Delaney, K. M., Moorman, A. C., Loveless, M. O., Fuhrer, J., Satten, G. A., Aschman and D. J., Holmberg, S. D. (1998). “Declining morbidity and mortality among patients with advanced human immunodeficiency virus infection. HIV Outpatient Study Investigators”. N. Engl. J. Med 338 (13): 853–860. doi:10.1056/NEJM199803263381301. PMID 9516219.
- ^ PMID 20628133 (20628133 &dopt=Abstract PubMed)
Citation will be completed automatically in a few minutes. Jump the queue or expand by hand - ^ Lawn SD (2004). “AIDS in Africa: the impact of coinfections on the pathogenesis of HIV-1 infection”. J. Infect. Dis. 48 (1): 1–12. doi:10.1016/j.jinf.2003.09.001. PMID 14667787.
- ^ Buchbinder SP, Katz MH, Hessol NA, O'Malley PM, Holmberg SD. (1994). “Long-term HIV-1 infection without immunologic progression”. AIDS 8 (8): 1123–8. doi:10.1097/00002030-199408000-00014. PMID 7986410.
- ^ “Time from HIV-1 seroconversion to AIDS and death before widespread use of highly active antiretroviral therapy: a collaborative re-analysis. Collaborative Group on AIDS Incubation and HIV Survival including the CASCADE EU Concerted Action. Concerted Action on SeroConversion to AIDS and Death in Europe”. Lancet 355 (9210): 1131–7. April năm 2000. doi:10.1016/S0140-6736(00)02061-4. PMID 10791375.
- ^ Schneider MF, Gange SJ, Williams CM, Anastos K, Greenblatt RM, Kingsley L, Detels R, Munoz A (2005). “Patterns of the hazard of death after AIDS through the evolution of antiretroviral therapy: 1984–2004”. AIDS 19 (17): 2009–18. doi:10.1097/01.aids.0000189864.90053.22. PMID 16260908.
- ^ Morgan D, Mahe C, Mayanja B, Okongo JM, Lubega R, Whitworth JA (2002). “HIV-1 infection in rural Africa: is there a difference in median time to AIDS and survival compared with that in industrialized countries?”. AIDS 16 (4): 597–632. doi:10.1097/00002030-200203080-00011. PMID 11873003.
- ^ Grabar, S., Selinger-Leneman, H., Abgrall, S., Pialoux, G., Weiss, L., Costagliola, D. (2009). “Prevalence and comparative characteristics of long-term nonprogressors and HIV controller patients in the French Hospital Database on HIV”. AIDS 23 (9): 1163–1169. doi:10.1097/QAD.0b013e32832b44c8. PMID 19444075.
- ^ PMID 20350494 (PubMed)
Citation will be completed automatically in a few minutes. Jump the queue or expand by hand - ^ Piatak, M., Jr, Saag, M. S., Yang, L. C., Clark, S. J., Kappes, J. C., Luk, K. C., Hahn, B. H., Shaw, G. M. and Lifson, J.D. (1993). “High levels of HIV-1 in plasma during all stages of infection determined by competitive PCR”. Science 259 (5102): 1749–1754. doi:10.1126/science.8096089. PMID 8096089.
- ^ Pantaleo G, Demarest JF, Schacker T, Vaccarezza M, Cohen OJ, Daucher M, Graziosi C, Schnittman SS, Quinn TC, Shaw GM, Perrin L, Tambussi G, Lazzarin A, Sekaly RP, Soudeyns H, Corey L, Fauci AS. (1997). “The qualitative nature of the primary immune response to HIV infection is a prognosticator of disease progression independent of the initial level of plasma viremia”. Proc Natl Acad Sci U S A. 94 (1): 254–258. doi:10.1073/pnas.94.1.254. PMC 19306. PMID 8990195.
- ^ Kahn, J. O. and Walker, B. D. (1998). “Acute Human Immunodeficiency Virus type 1 infection”. N. Engl. J. Med. 331 (1): 33–39. doi:10.1056/NEJM199807023390107. PMID 9647878.
- ^ Daar ES, Little S, Pitt J, et al. (2001). “Diagnosis of primary HIV-1 infection. Los Angeles County Primary HIV Infection Recruitment Network”. Ann. Intern. Med. 134 (1): 25–9. PMID 11187417.
- ^ Burton GF, Keele BF, Estes JD, Thacker TC, Gartner S. (2002). “Follicular dendritic cell contributions to HIV pathogenesis”. Semin Immunol. 14 (4): 275–284. doi:10.1016/S1044-5323(02)00060-X. PMID 12163303.
- ^ Clapham PR, McKnight A. (2001). “HIV-1 receptors and cell tropism”. Br Med Bull. 58 (4): 43–59. doi:10.1093/bmb/58.1.43. PMID 11714623.
- ^ Kitahata MM, Gange SJ, Abraham AG, et al. (April năm 2009). “Effect of early versus deferred antiretroviral therapy for HIV on survival”. N. Engl. J. Med. 360 (18): 1815–26. doi:10.1056/NEJMoa0807252. PMC 2854555. PMID 19339714.
- ^ Smith DK, Grohskopf LA, Black RJ, et al. (January năm 2005). “Antiretroviral postexposure prophylaxis after sexual, injection-drug use, or other nonoccupational exposure to HIV in the United States: recommendations from the U.S. Department of Health and Human Services”. MMWR Recomm Rep 54 (RR-2): 1–20. PMID 15660015. Truy cập ngày 31 tháng 3 năm 2009.
- ^ a ă â b Jin F et al. (March năm 2010). “Per-contact probability of HIV transmission in homosexual men in Sydney in the era of HAART”. AIDS 24 (6): 907–913. doi:10.1097/QAD.0b013e3283372d90. PMC 2852627. PMID 20139750. Truy cập ngày 11 tháng 4 năm 2010.
- ^ Donegan E, Stuart M, Niland JC, et al. (1990). “Infection with human immunodeficiency virus type 1 (HIV-1) among recipients of antibody-positive blood donations”. Ann. Intern. Med. 113 (10): 733–739. PMID 2240875.
- ^ a ă â Coovadia H (2004). “Antiretroviral agents—how best to protect infants from HIV and save their mothers from AIDS”. N. Engl. J. Med. 351 (3): 289–292. doi:10.1056/NEJMe048128. PMID 15247337.
- ^ Kaplan EH, Heimer R (1995). “HIV incidence among New Haven needle exchange participants: updated estimates from syringe tracking and testing data”. J. Acquir. Immune Defic. Syndr. Hum. Retrovirol. 10 (2): 175–176. PMID 7552482.
- ^ Bell DM (1997). “Occupational risk of human immunodeficiency virus infection in healthcare workers: an overview.”. Am. J. Med. 102 (5B): 9–15. doi:10.1016/S0002-9343(97)89441-7. PMID 9845490.
- ^ a ă â b c d Boily MC, Baggaley RF, Wang L, Masse B, White RG, Hayes RJ, Alary M (February năm 2009). “Heterosexual risk of HIV-1 infection per sexual act: systematic review and meta-analysis of observational studies”. The Lancet Infectious Diseases 9 (2): 118–129. doi:10.1016/S1473-3099(09)70021-0. PMID 19179227.
- ^ a ă â b European Study Group on Heterosexual Transmission of HIV (1992). “Comparison of female to male and male to female transmission of HIV in 563 stable couples”. BMJ. 304 (6830): 809–813. doi:10.1136/bmj.304.6830.809. PMC 1881672. PMID 1392708.
- ^ a ă â b c d Varghese B, Maher JE, Peterman TA, Branson BM,Steketee RW (2002). “Reducing the risk of sexual HIV transmission: quantifying the per-act risk for HIV on the basis of choice of partner, sex act, and condom use”. Sex. Transm. Dis. 29 (1): 38–43. PMID 11773877.
- ^ Leynaert B, Downs AM, de Vincenzi I (1998). “Heterosexual transmission of human immunodeficiency virus: variability of infectivity throughout the course of infection. European Study Group on Heterosexual Transmission of HIV”. Am. J. Epidemiol. 148 (1): 88–96. PMID 9663408.
- ^ a ă Millett GA, Flores SA, Marks G, Reed JB, Herbst JH (October năm 2009). “Circumcision status and risk of HIV and sexually transmitted infections among men who have sex with men: a meta-analysis”. The Journal of American Medical Association 300 (14): 1674–1684. doi:10.1001/jama.300.14.1674. PMID 18840841. Truy cập ngày 11 tháng 4 năm 2010.
- ^ Correction about the values although "the pattern of nonsignificant findings remains consistent with the originally published article"[1]
- ^ “Public Health Agency of Canada”. Phac-aspc.gc.ca. 1 tháng 12 năm 2004. Truy cập ngày 28 tháng 7 năm 2010.
- ^ National Institute of Allergy and Infectious Diseases; National Institutes of Health, Department of Health and Human Services (2001-07-20). "Workshop Summary: Scientific Evidence on Condom Effectiveness for Sexually Transmitted Disease (STD) Prevention" (PDF).: 13–15. Truy cập 11 tháng 10 năm 2011.
- ^ “Should spermicides be used with condoms?”. Condoms and Sexually Transmitted Diseases, Brochure. United States Food and Drug Administration. 30 tháng 4 năm 2009. Truy cập ngày 23 tháng 7 năm 2009.
- ^ Global Campaign for Microbicides : Rectal Use of N-9 checked 2009-07-22
- ^ Nonoxynol-9 Spermicide on HIV Risk List checked 2009-07-22
- ^ Williams BG, Lloyd-Smith JO, Gouws E, Hankins C, Getz WM, Hargrove J, de Zoysa I, Dye C, Auvert B. (2006). “The Potential Impact of Male Circumcision on HIV in Sub-Saharan Africa.”. PLoS Med 3 (7): e262. doi:10.1371/journal.pmed.0030262. PMC 1489185. PMID 16822094.
- ^ Bailey RC, Moses S, Parker CB, et al. (2007). “Male circumcision for HIV prevention in young men in Kisumu, Kenya: a randomised controlled trial”. Lancet 369 (9562): 643–56. doi:10.1016/S0140-6736(07)60312-2. PMID 17321310.
- ^ Gray RH et al. (24 tháng 2 năm 2007). “Male circumcision for HIV prevention in men in Rakai, Uganda: a randomised trial”. Lancet 369 (9562): 657–66. doi:10.1016/S0140-6736(07)60313-4. PMID 17321311.
- ^ WHO (2007). “WHO and UNAIDS announce recommendations from expert consultation on male circumcision for HIV prevention”. WHO.int. Truy cập ngày 13 tháng 7 năm 2007.
- ^ Maslovskaya O, Brown JJ, Padmadas SS (November năm 2009). “Disentangling the complex association between female genital cutting and HIV among Kenyan women”. J Biosoc Sci 41 (6): 815–30. doi:10.1017/S0021932009990150. PMID 19607733.
- ^ Utz-Billing I, Kentenich H (December năm 2008). “Female genital mutilation: an injury, physical and mental harm”. J Psychosom Obstet Gynaecol 29 (4): 225–9. doi:10.1080/01674820802547087. PMID 19065392.
- ^ Nyindo M (January năm 2005). “Complementary factors contributing to the rapid spread of HIV-I in sub-Saharan Africa: a review”. East Afr Med J 82 (1): 40–6. PMID 16122111.
- ^ Mboto CI, Fielder M, Davies-Russell A, Jewell AP (January năm 2009). “Prevalence of HIV-1, HIV-2, hepatitis C and co-infection in The Gambia”. West Afr J Med 28 (1): 16–9. PMID 19662739.
- ^ Underhill K, Operario D, Montgomery P (2008). “Abstinence-only programs for HIV infection prevention in high-income countries”. Cochrane Database of Systematic Reviews (4): CD005421. doi:10.1002/14651858.CD005421.pub2. PMID 17943855.
- ^ Lifson AR (1988). “Do alternate modes for transmission of human immunodeficiency virus exist? A review”. JAMA 259 (9): 1353–6. doi:10.1001/jama.259.9.1353. PMID 2963151.
- ^ “Why Mosquitoes Cannot Transmit AIDS [HIV virus]”. Rci.rutgers.edu. Truy cập ngày 28 tháng 7 năm 2010.
- ^ Cochrane Systematic Review on interventions for prevention of late postnatal mother-to-child transmission of HIV http://www.cochrane.org/reviews/en/ab006734.html
- ^ UNAIDS. “2009 AIDS Epidemic Update”. Truy cập ngày 24 tháng 10 năm 2010Bản mẫu:Inconsistent citations
- ^ T. An. “Người đầu tiên được 'chữa khỏi' HIV”. Truy cập 16/12/2010.
- ^ Quang Hương. “Ghép tế bào gốc “chữa khỏi” HIV”. Truy cập 17/12/2010.
- ^ G. K - An ninh thế giới, số 920, 12/2009, tr 25. “Điều trị AIDS bằng liệu pháp ghép tuỷ xương”. Truy cập 28/06/2010.
- Tham khảo
- Mandell, Gerald L.; Bennett, John E.; Dolin, Raphael biên tập (2010). Mandell, Douglas, and Bennett's Principles and Practice of Infectious Diseases (ấn bản 7). Philadelphia, PA: Churchill Livingstone/Elsevier. ISBN 978-0-443-06839-3.
- Joint United Nations Programme on HIV/AIDS (UNAIDS) (2011). Global HIV/AIDS Response, Epidemic update and health sector progress towards universal access. Joint United Nations Programme on HIV/AIDS.
Liên kết ngoài
| Wikimedia Commons có thêm thể loại hình ảnh và tài liệu về HIV/AIDS |
- UNAIDS Viet Nam
- American International AIDS Foundation
- Website về Giới tính - HIV và Tuổi Trẻ
- Tìm lại nguồn gốc bệnh Sida
Thể loại:
http://www.youtube.com/user/hoangkimvietnam
Trở về trang chính
Hoàng Kim, hoangkim, hoangkimvietnam, Ngọc Phương Nam, Chào ngày mới Thung dung, Dạy và học, Cây Lương thực, Tin Nông nghiệp Việt Nam, Food Crops, Cassava in Vietnam, Khát khao xanh, Dayvahoc,Học mỗi ngày, Danh nhân Việt , Food Crops News, Điểm chính, CNM365, Kim LinkedIn, KimTwitter, KimFaceBook Đọc lại và suy ngẫm, Việt Nam tổ quốc tôi, Tình yêu cuộc sống, Thơ cho con
- HIV/AIDS
- Virus học
- Giới tính học
- Bệnh lây truyền qua đường tình dục
- Bệnh truyền nhiễm
- Hội chứng
- Dịch bệnh
http://www.youtube.com/user/hoangkimvietnam
Trở về trang chính
Hoàng Kim, hoangkim, hoangkimvietnam, Ngọc Phương Nam, Chào ngày mới Thung dung, Dạy và học, Cây Lương thực, Tin Nông nghiệp Việt Nam, Food Crops, Cassava in Vietnam, Khát khao xanh, Dayvahoc,Học mỗi ngày, Danh nhân Việt , Food Crops News, Điểm chính, CNM365, Kim LinkedIn, KimTwitter, KimFaceBook Đọc lại và suy ngẫm, Việt Nam tổ quốc tôi, Tình yêu cuộc sống, Thơ cho con





No comments:
Post a Comment